ในอดีตเอชไอวี (HIV) มักถูกมองว่าเป็นโรคที่น่ากลัวและนำไปสู่การเสียชีวิต แต่ด้วยความก้าวหน้าทางการแพทย์ โดยเฉพาะการใช้ยาต้านไวรัส ART ทำให้ผู้ติดเชื้อสามารถมีชีวิตยืนยาวใกล้เคียงคนทั่วไป และที่สำคัญคือ ไม่แพร่เชื้อทางเพศสัมพันธ์ได้ หากควบคุมไวรัสจนตรวจไม่พบ หรือที่เรียกว่า U=U (Undetectable = Untransmittable) ซึ่งการให้ความรู้เรื่อง U=U ไม่เพียงแต่เปลี่ยนชีวิตของผู้ติดเชื้อเอชไอวี แต่ยังช่วยลดการตีตราในสังคม เปิดโอกาสให้เกิดความเข้าใจและการอยู่ร่วมกันอย่างเท่าเทียม

เอชไอวี คืออะไร?
HIV (Human Immunodeficiency Virus) คือไวรัสที่ทำให้ระบบภูมิคุ้มกันค่อย ๆ อ่อนแอลง โดยจับและเข้าสู่ เม็ดเลือดขาวชนิด CD4 (T-helper cell) ซึ่งเป็นผู้สั่งการ ให้ภูมิคุ้มกันส่วนอื่นทำงาน เมื่อไวรัสเข้าเซลล์ได้แล้ว จะใช้กลไกของเซลล์เพื่อสร้างไวรัสตัวใหม่ ๆ จน เซลล์ถูกทำลาย และจำนวน CD4 ลดลงเรื่อย ๆ
หาก ไม่รักษา ระดับ CD4 ที่ต่ำลงจะทำให้ร่างกายเสี่ยง ติดเชื้อฉวยโอกาส (เช่น ปอดอักเสบจากเชื้อบางชนิด เชื้อรา วัณโรค) และบางรายอาจเข้าสู่ระยะ เอดส์ (AIDS) ซึ่งเป็นคำเรียกภาวะภูมิคุ้มกันบกพร่องขั้นรุนแรง (มักใช้เกณฑ์ CD4 < 200 เซลล์/มม.³ หรือมีโรคฉวยโอกาสตามเกณฑ์วินิจฉัย)
ข่าวดีคือ ปัจจุบันมี ยาต้านไวรัส ART ที่มีประสิทธิภาพสูง กินวันละครั้งในหลายสูตร กดปริมาณไวรัสให้ต่ำมากจนตรวจไม่พบ ช่วยให้ CD4 ฟื้นตัว คุณภาพชีวิตกลับมาใกล้เคียงคนทั่วไป และยืดอายุได้ยาวนาน
เอชไอวีติดต่ออย่างไร?
ติดต่อได้ผ่าน
- การมีเพศสัมพันธ์โดย ไม่มีการป้องกัน (ช่องคลอด/ทวารหนัก/ปาก) เมื่อมีการสัมผัสเลือด น้ำอสุจิ หรือสารคัดหลั่ง
- เลือด/เข็มฉีดยาร่วมกัน
- แม่สู่ลูก ระหว่างตั้งครรภ์ คลอด หรือให้นม (ความเสี่ยงลดลงอย่างมากเมื่อแม่ได้รับ ART อย่างเหมาะสม)
ไม่ติดต่อผ่าน
- การกอด จับมือ ใช้ห้องน้ำร่วมกัน ใช้ช้อนส้อมร่วมกัน น้ำลาย เหงื่อ น้ำตา ยุงกัด ฯลฯ (ในชีวิตประจำวันทั่วไป)
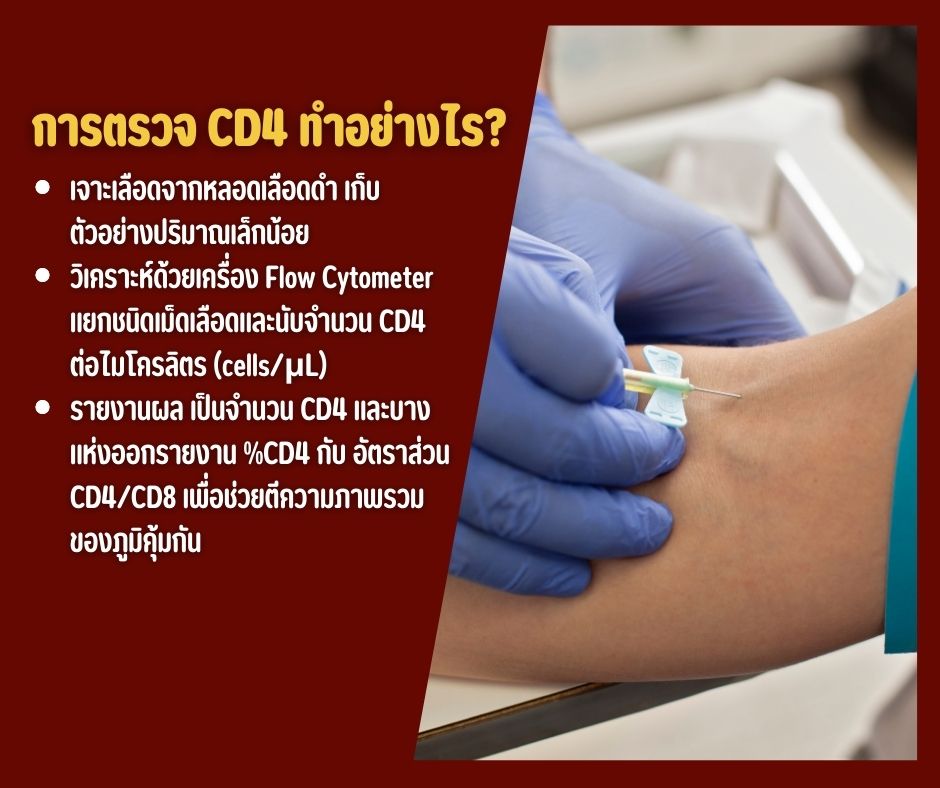
การตรวจ และการวินิจฉัย
- การตรวจสมัยใหม่ (ตรวจแอนติเจน/แอนติบอดีรุ่นที่ 4, การตรวจสารพันธุกรรม) ช่วยลดช่วง Window period ที่ผลอาจยังเป็นลบ ทั้งนี้ควรตรวจซ้ำตามช่วงเวลาที่แนะนำถ้ามีความเสี่ยง
- หากผล บวก จะมีการตรวจยืนยัน และเริ่มประเมิน CD4 ควบคู่กับ Viral Load เพื่อวางแผนรักษา
- แนวคิดใหม่ คือ ตรวจพบ → รักษาเลย (same-day/rapid start) เพราะยิ่งเริ่มยาเร็ว ผลลัพธ์ยิ่งดี
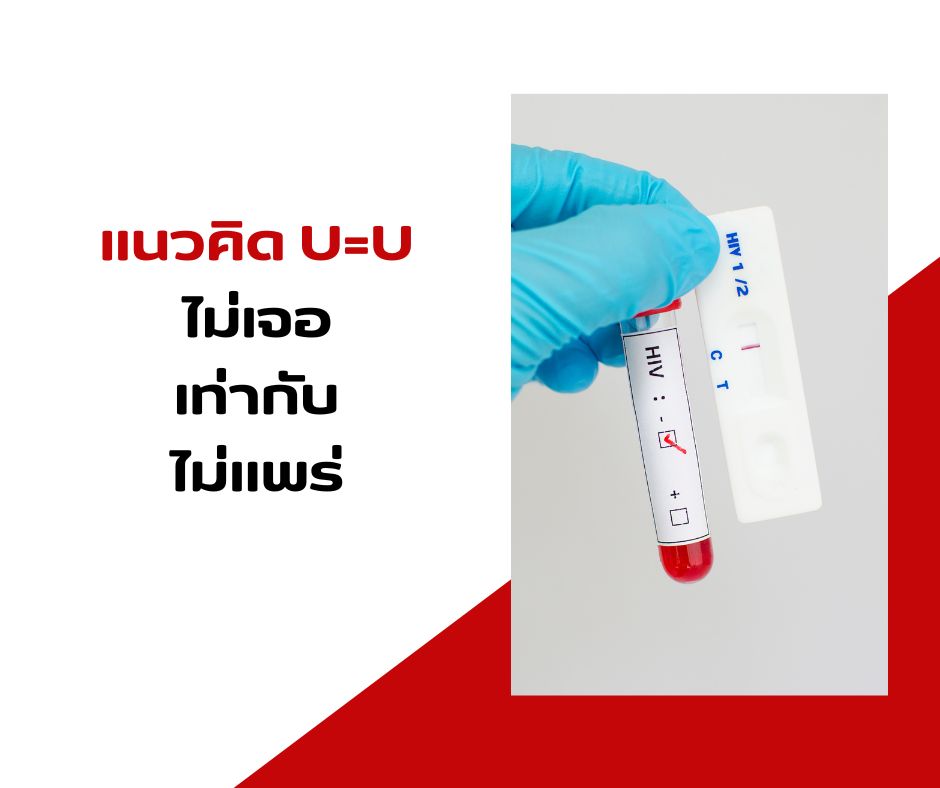
U=U คืออะไร?
U=U ย่อมาจาก Undetectable = Untransmittable หมายความว่า ผู้ติดเชื้อที่กิน ART อย่างสม่ำเสมอจนปริมาณไวรัสในเลือดต่ำกว่าขีดตรวจพบของแล็บ (บางแนวทางใช้เกณฑ์ต่ำมาก/กดไวรัสอย่างยั่งยืน เช่น <200 copies/mL) จะไม่แพร่เชื้อทางเพศสัมพันธ์ให้คู่ของตน
หลักฐานทางการแพทย์ยืนยันชัดเจน จากการศึกษาขนาดใหญ่ (เช่น HPTN 052, PARTNER, Opposites Attract) ที่ติดตามครั้งมีเพศสัมพันธ์นับหมื่น–แสนครั้ง ในคู่ต่างสถานะเอชไอวีและ ไม่พบการถ่ายทอดเชื้อเลย เมื่อผู้ติดเชื้อมีผล ตรวจไม่พบไวรัสอย่างต่อเนื่อง
สำคัญ: U=U ยืนยัน เฉพาะการแพร่เชื้อทางเพศสัมพันธ์
- ไม่ได้เท่ากับหายขาด
ไม่ป้องกันโรคติดต่อทางเพศสัมพันธ์อื่น ๆ (ซิฟิลิส หนองใน HPV ฯลฯ) - เรื่องแม่-ลูกยังต้องมีมาตรการเฉพาะ (ฝากครรภ์เร็ว กดไวรัสระหว่างตั้งครรภ์/คลอด/หลังคลอด ตามแนวทาง)
ทำไม U=U ถึงเปลี่ยนเกม?
ต่อผู้ติดเชื้อ
- ลดความกลัว ว่าจะเผลอถ่ายทอดเชื้อให้คนรัก
- มีคุณภาพชีวิตที่ดีขึ้น วางแผนความสัมพันธ์/ครอบครัวได้อย่างมั่นใจ
- ลดการตีตราตนเอง (self-stigma) เพราะรู้ว่าฉันไม่แพร่เชื้อ เมื่อรักษาต่อเนื่อง
ต่อสังคม
- ลดอคติและความเข้าใจผิด ว่าอยู่ใกล้แล้วเสี่ยงติด
- กระตุ้นให้คนเข้ารับการตรวจและรักษา เพราะเห็นปลายทางที่ปลอดภัย
- ช่วยชะลอการระบาด: เมื่อกดไวรัสในผู้ติดเชื้อจำนวนมาก โอกาสเกิดการติดเชื้อรายใหม่ก็ลดลงอย่างมีนัยสำคัญ
CD4 กับ Viral Load ต่างกันอย่างไร และเกี่ยวอะไรกับ U=U
- CD4 = กำลังภูมิคุ้มกัน ของร่างกาย (ยิ่งสูงยิ่งดี)
- Viral Load (VL) = ปริมาณไวรัสในเลือด (ยิ่งต่ำยิ่งดี เป้าหมาย คือ ตรวจไม่พบ)
สองค่านี้ต้องใช้ คู่กัน
- ถ้า VL ตรวจไม่พบแต่ CD4 ยังต่ำ = ควบคุมไวรัสได้แล้ว แต่อีกระยะหนึ่งภูมิจะค่อย ๆ ฟื้น → ป้องกันโรคฉวยโอกาสตามแพทย์สั่ง
- ถ้า VL สูง + CD4 ต่ำ = เสี่ยงสูง ต้องเร่งจัดการ
- การรักษา ART ที่ดีคือ VL ต่ำจนตรวจไม่พบอย่างยั่งยืน และ CD4 ฟื้นตัว ตามเวลา
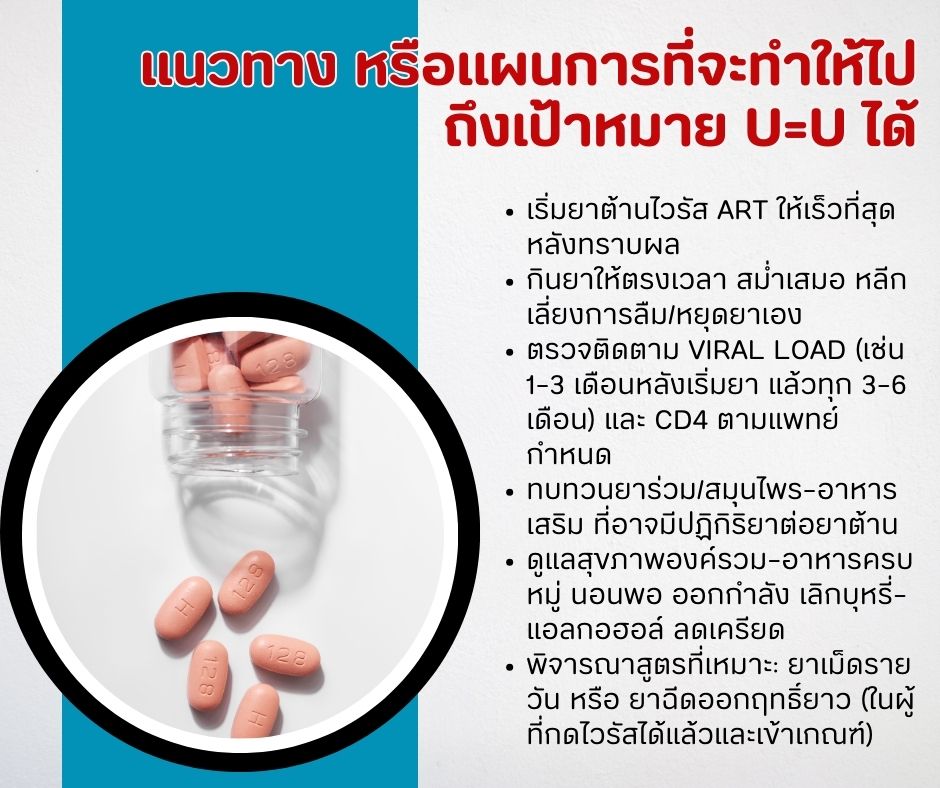
แนวทาง หรือแผนการที่จะทำให้ไปถึงเป้าหมาย U=U ได้
- เริ่มยาต้านไวรัส ART ให้เร็วที่สุด หลังทราบผล
- กินยาให้ตรงเวลา สม่ำเสมอ หลีกเลี่ยงการลืม/หยุดยาเอง
- ตรวจติดตาม Viral Load (เช่น 1–3 เดือนหลังเริ่มยา แล้วทุก 3–6 เดือน) และ CD4 ตามแพทย์กำหนด
- ทบทวนยาร่วม/สมุนไพร–อาหารเสริม ที่อาจมีปฏิกิริยาต่อยาต้าน
- ดูแลสุขภาพองค์รวม–อาหารครบหมู่ นอนพอ ออกกำลัง เลิกบุหรี่–แอลกอฮอล์ ลดเครียด
- พิจารณาสูตรที่เหมาะ: ยาเม็ดรายวัน หรือ ยาฉีดออกฤทธิ์ยาว (ในผู้ที่กดไวรัสได้แล้วและเข้าเกณฑ์)
เคล็ดลับ: ส่วนใหญ่จะกดไวรัสจนตรวจไม่พบ ได้ภายในไม่กี่เดือนแรก หากกินยาสม่ำเสมอและไม่มีปัจจัยแทรก
การตีตราผู้ติดเชื้อเอชไอวี : คืออะไร และทำไมต้องหยุดให้ได้
- การตีตราคืออะไร?
- การตีตรา (Stigma) หมายถึงการที่สังคมมองบุคคลหนึ่ง ๆ ในแง่ลบเพียงเพราะเขามีภาวะหรือโรค เช่น เอชไอวี ผู้ติดเชื้อมักถูกมองว่าผิด หรืออันตราย ส่งผลให้ถูกเลือกปฏิบัติ ถูกกีดกัน และบางครั้งถูกละเมิดสิทธิขั้นพื้นฐานของความเป็นมนุษย์
- ปัจจัยที่ทำให้เกิดการตีตรา
- ความไม่รู้ – คนจำนวนมากยังเข้าใจผิดเรื่องวิธีการแพร่เชื้อเอชไอวี เช่น คิดว่าสามารถติดจากการกอดหรือใช้ช้อนร่วมกัน
- อคติทางเพศ – เอชไอวีมักถูกเชื่อมโยงกับพฤติกรรมทางเพศที่สังคมบางส่วนมองว่าไม่เหมาะสม เช่น การมีเพศสัมพันธ์กับเพศเดียวกัน หรือการมีคู่นอนหลายคน
- ความกลัวที่สืบต่อกันมา – ข่าวสารในยุคแรกของการแพร่ระบาด (ทศวรรษ 1980–1990) มักสร้างภาพว่าเอชไอวีคือ โรคตาย ความกลัวนี้ฝังรากลึกจนสืบทอดมาถึงปัจจุบัน แม้ความรู้และการรักษาจะพัฒนาไปไกลแล้ว
- ผลเสียของการตีตรา
- ต่อสุขภาพกาย
- ผู้ติดเชื้ออาจกลัวถูกตัดสิน จึงหลีกเลี่ยงการตรวจเลือดหรือการเข้ารับการรักษา
- ทำให้เข้าสู่การรักษาช้า ซึ่งส่งผลให้ภูมิคุ้มกันแย่ลงและเกิดโรคฉวยโอกาสได้ง่าย
- ต่อสุขภาพจิต
- เกิดความเครียด ความวิตกกังวล และภาวะซึมเศร้า
- หลายคนเกิดการตีตราตนเอง มองว่าตนไม่คู่ควรกับการใช้ชีวิตหรือความรัก
- ต่อเศรษฐกิจและสังคม
- ถูกเลือกปฏิบัติในที่ทำงาน โรงเรียน หรือชุมชน
- สูญเสียโอกาสทางการศึกษาและอาชีพ
- ต่อสาธารณสุข
- คนทั่วไปไม่กล้าไปตรวจเอชไอวี เพราะกลัวถูกตีตราหากผลเป็นบวก
- ส่งผลให้แผนการควบคุมการระบาดล่าช้าและไม่บรรลุเป้าหมาย
- ต่อสุขภาพกาย
- ลดการตีตราด้วยความรู้เรื่อง U=U
- การสื่อสารเรื่อง U=U (Undetectable = Untransmittable) อย่างถูกต้องจะช่วยลดการตีตราได้อย่างมีประสิทธิภาพ เพราะแสดงให้เห็นว่า:
- ผู้ติดเชื้อที่รักษาตามมาตรฐาน ไม่แพร่เชื้อทางเพศสัมพันธ์ อีกต่อไป
- เอชไอวีคือภาวะสุขภาพที่จัดการได้ ไม่ใช่คำตัดสินโทษประหาร
วิธีการสื่อสารเรื่อง U=U ให้คนทั่วไปเข้าใจ
- ใช้ข้อมูลสากลที่น่าเชื่อถือ เช่น WHO, UNAIDS, CDC
- เลือกภาษาเรียบง่าย ไม่ซับซ้อน เพื่อให้ประชาชนเข้าใจได้ทันที
- หลีกเลี่ยงคำที่ตีตรา เช่น พาหะ ควรใช้คำว่า ผู้ติดเชื้อ หรือ ผู้มีเชื้อ
- กระตุ้นการตรวจเอชไอวี โดยสื่อสารว่าการรู้ผลเร็ว = รักษาได้เร็ว และเข้าถึง U=U ได้เร็ว
บทบาทของครอบครัวและสังคม
- ครอบครัว: ควรเป็นแหล่งพลังใจและการสนับสนุน ไม่ซ้ำเติมหรือกีดกัน
- โรงเรียนและที่ทำงาน: ควรมีนโยบายไม่เลือกปฏิบัติ เปิดโอกาสอย่างเท่าเทียม
- สื่อมวลชน: ควรนำเสนอข่าวสารเชิงบวก อิงวิทยาศาสตร์ ลดการใช้ถ้อยคำสร้างความกลัว
บทบาทของผู้ติดเชื้อเอชไอวี
- กินยาต้านไวรัสอย่างสม่ำเสมอ เพื่อให้ Viral Load ตรวจไม่พบ
- ตรวจสุขภาพตามนัด และติดตามค่า CD4, Viral Load
- สื่อสารเรื่อง U=U กับคู่รัก ครอบครัว และเพื่อน เพื่อสร้างความเข้าใจ
- เป็นกระบอกเสียง ในการรณรงค์หยุดการตีตรา
อ่านบทความอื่น ๆ เพิ่มเติม
- Viral Load ต่ำแค่ไหน ถึงจะไม่แพร่เชื้อได้?
- ตรวจ CD4 อย่างไร? เมื่อไหร่ควรตรวจ? คำตอบสำคัญสำหรับผู้ติดเชื้อเอชไอวี
U=U คือความหวังและหลักฐานทางวิทยาศาสตร์ที่ชัดเจน ว่าผู้ติดเชื้อเอชไอวีที่กินยาต้านไวรัสสม่ำเสมอและมี Viral Load ตรวจไม่พบ จะไม่แพร่เชื้อให้คู่ทางเพศอีกต่อไป การสื่อสารและเผยแพร่ความรู้เรื่องนี้คือกุญแจสำคัญในการ หยุดการตีตรา และสร้างสังคมที่เข้าใจและอยู่ร่วมกันได้อย่างเท่าเทียม
เอกสารอ้างอิง
- World Health Organization (WHO). Consolidated guidelines on HIV prevention, testing, treatment, service delivery and monitoring. [ออนไลน์] เข้าถึงได้จาก:
https://www.who.int/publications/i/item/9789240031593 - UNAIDS. Undetectable = Untransmittable (U=U): Public health and HIV prevention. [ออนไลน์] เข้าถึงได้จาก: https://www.unaids.org/en/resources/presscentre/featurestories/2022/may/20220503_undetectable-untransmittable
- Centers for Disease Control and Prevention (CDC). Effect of Undetectable Viral Load on HIV Transmission. [ออนไลน์] เข้าถึงได้จาก: https://www.cdc.gov/hiv/basics/undetectable.html
- กระทรวงสาธารณสุข กรมควบคุมโรค. ข้อมูลเอชไอวี/เอดส์ และแนวทางการรักษาด้วยยาต้านไวรัสในประเทศไทย. [ออนไลน์] เข้าถึงได้จาก: https://ddc.moph.go.th/disease/detail/33
- โครงการเอดส์แห่งสหประชาชาติในประเทศไทย (UNAIDS Thailand). รายงานสถานการณ์เอชไอวีและการลดการตีตราในประเทศไทย. [ออนไลน์] เข้าถึงได้จาก: https://www.unaids.org/en/regionscountries/countries/thailand