ความกลัวเกี่ยวกับเอชไอวี (HIV) ยังคงเป็นสิ่งที่อยู่คู่กับสังคมไทยมาอย่างยาวนาน แม้ว่าองค์ความรู้ทางการแพทย์จะก้าวหน้าไปมาก แต่ผู้คนจำนวนไม่น้อยยังคงหลีกเลี่ยงการตรวจเอชไอวี เพราะกลัวผลตรวจ กลัวการตีตรา หรือกลัวว่าชีวิตจะเปลี่ยนไปหากผลออกมาเป็นบวก
ในความเป็นจริง ความไม่รู้สถานะของตนเอง กลับเป็นสิ่งที่น่ากลัว และอันตรายมากกว่า เพราะอาจนำไปสู่การแพร่เชื้อโดยไม่ตั้งใจ การเข้าสู่การรักษาที่ล่าช้า และการเกิดภาวะแทรกซ้อนทางสุขภาพที่ป้องกันได้
เอชไอวีคืออะไร? และทำไมคนจำนวนมากยังกลัว
เอชไอวี (Human Immunodeficiency Virus) คือ ไวรัสที่ทำลายระบบภูมิคุ้มกันของร่างกาย โดยเฉพาะเซลล์เม็ดเลือดขาวชนิด CD4 หากไม่ได้รับการรักษาอย่างเหมาะสม อาจพัฒนาไปสู่ระยะเอดส์ (AIDS) ซึ่งทำให้ร่างกายอ่อนแอ และติดเชื้อฉวยโอกาสได้ง่าย
ความกลัวเกี่ยวกับเอชไอวีไม่ได้เกิดจากโรคเพียงอย่างเดียว แต่เกิดจากหลายปัจจัยร่วมกัน เช่น
- ความเข้าใจผิดเกี่ยวกับการติดต่อ
- การเหมารวม และการตีตราทางสังคม
- ภาพจำในอดีตที่เอชไอวีถูกมองว่าเป็น โรคร้ายแรงถึงชีวิต
แม้ปัจจุบันจะมียาต้านไวรัสที่ทำให้ผู้ติดเชื้อสามารถใช้ชีวิตได้ใกล้เคียงปกติ แต่ความกลัวเหล่านี้ยังคงฝังรากลึกในสังคม
ความกลัวที่แท้จริง ไม่ใช่ผลตรวจ แต่คือการไม่ตรวจ
หลายคนคิดว่า ถ้าไม่ตรวจ ก็เหมือนไม่มีอะไรเกิดขึ้น แต่ในทางสุขภาพ ความคิดนี้กลับอันตรายอย่างยิ่ง
การไม่รู้สถานะเอชไอวีของตนเอง อาจนำไปสู่
- การแพร่เชื้อให้ผู้อื่นโดยไม่รู้ตัว
- การเข้าสู่การรักษาในระยะที่ภูมิคุ้มกันถูกทำลายไปแล้ว
- ค่าใช้จ่ายด้านการรักษาที่สูงขึ้นในระยะยาว
- ผลกระทบต่อคุณภาพชีวิตทั้งด้านร่างกาย และจิตใจ
ในทางกลับกัน การตรวจเอชไอวีตั้งแต่เนิ่น ๆ ช่วยให้สามารถเริ่มการรักษาได้ทันที ลดความเสี่ยงของภาวะแทรกซ้อน และลดโอกาสการแพร่เชื้อเกือบเป็นศูนย์
ตรวจเอชไอวี คืออะไร? และตรวจไปเพื่ออะไร?
การตรวจเอชไอวี คือ การตรวจหาเชื้อหรือภูมิคุ้มกันที่เกี่ยวข้องกับไวรัสเอชไอวีในร่างกาย โดยมีวัตถุประสงค์หลักคือ
- เพื่อทราบสถานะสุขภาพของตนเอง
- เพื่อวางแผนการดูแลสุขภาพอย่างเหมาะสม
- เพื่อป้องกันการแพร่เชื้อไปยังผู้อื่น
- เพื่อเข้าสู่การรักษาอย่างทันท่วงทีหากพบเชื้อ
การตรวจเอชไอวีไม่ใช่การตัดสินคุณค่าใคร แต่เป็นการดูแลสุขภาพขั้นพื้นฐาน เช่นเดียวกับการตรวจความดันโลหิตหรือระดับน้ำตาลในเลือด
ใครบ้างที่ควรตรวจเอชไอวี?
ในทางการแพทย์ แนะนำให้ทุกคนที่มีเพศสัมพันธ์ควรตรวจเอชไอวีอย่างน้อยหนึ่งครั้งในชีวิต และตรวจซ้ำตามความเสี่ยง
กลุ่มที่ควรตรวจเป็นประจำ ได้แก่
- ผู้ที่มีเพศสัมพันธ์โดยไม่ใช้ถุงยางอนามัย
- ผู้ที่มีคู่นอนหลายคน
- ผู้ที่เคยมีโรคติดต่อทางเพศสัมพันธ์
- ผู้ที่ใช้เข็มฉีดยาร่วมกับผู้อื่น
- คู่ของผู้ที่มีความเสี่ยงหรือไม่ทราบสถานะเอชไอวี
อย่างไรก็ตาม แม้จะคิดว่าตนเอง เสี่ยงน้อย การตรวจเอชไอวีก็ยังเป็นสิ่งที่แนะนำ เพื่อความสบายใจ และความชัดเจน
ตรวจเอชไอวีง่ายกว่าที่คิด
หลายคนยังจินตนาการว่าการตรวจเอชไอวีเป็นเรื่องยุ่งยาก ซับซ้อน และน่ากลัว แต่ในความเป็นจริง ขั้นตอนการตรวจในปัจจุบันง่าย รวดเร็ว และเป็นมิตรกับผู้รับบริการมากขึ้นอย่างมาก
การตรวจส่วนใหญ่ใช้เวลาไม่นาน ไม่ต้องงดน้ำงดอาหาร และมีเจ้าหน้าที่ที่ผ่านการอบรมให้คำปรึกษาก่อน และหลังการตรวจ เพื่อให้ผู้ตรวจเข้าใจผลอย่างถูกต้อง
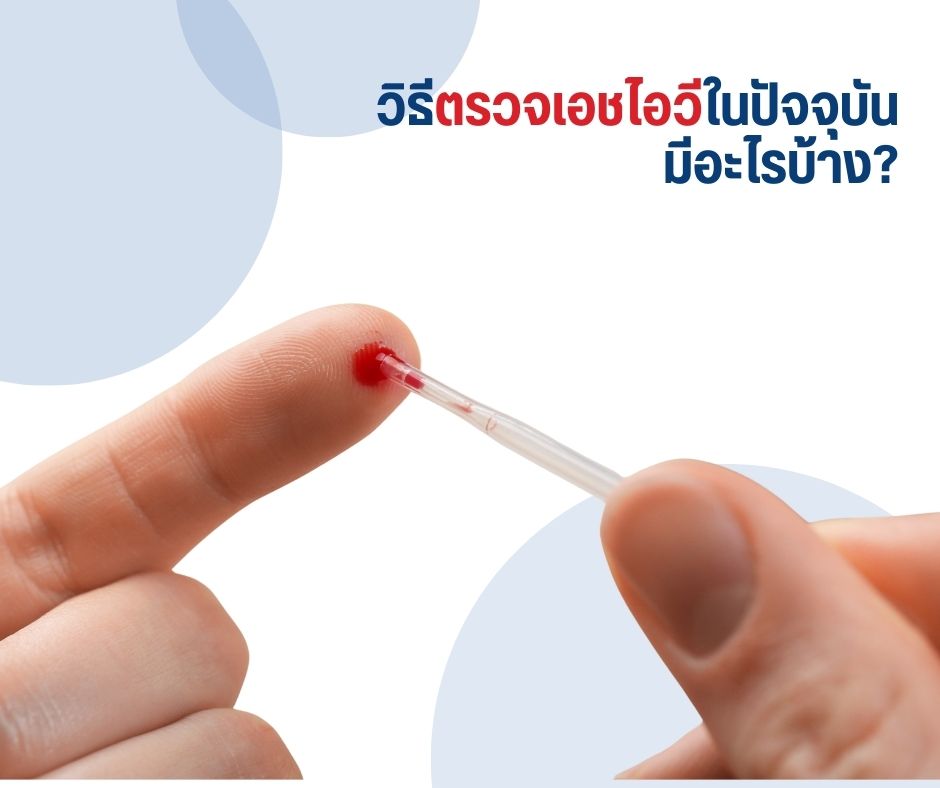
วิธีตรวจเอชไอวีในปัจจุบัน มีอะไรบ้าง?
ปัจจุบันมีหลายวิธีในการตรวจเอชไอวี โดยแต่ละวิธีแตกต่างกันในเรื่องของ
- ตัวอย่างที่ใช้ตรวจ (เลือด / น้ำลาย)
- ระยะเวลาที่รู้ผล
- ความแม่นยำ
- ความเหมาะสมกับสถานการณ์ของผู้ตรวจ
ทุกวิธีที่ใช้ในสถานพยาบาลหรือชุดตรวจที่ได้มาตรฐาน ผ่านการรับรองทางการแพทย์ และมีความปลอดภัยสูง
การตรวจเอชไอวีจากเลือดปลายนิ้ว (Finger Prick Test)
- วิธีการตรวจ
- ใช้เข็มเล็ก ๆ เจาะปลายนิ้ว
- หยดเลือดเพียงเล็กน้อยลงบนแผ่นทดสอบ
- ตรวจหาภูมิคุ้มกัน (Antibody) หรือบางชุดตรวจอาจตรวจทั้ง Antigen + Antibody
- ระยะเวลารู้ผล ประมาณ 1–20 นาที (Rapid Test)
- ข้อดี
- เจ็บน้อย
- สะดวก ไม่ต้องเจาะเส้นเลือด
- เหมาะกับการตรวจเชิงรุก งานรณรงค์ หรือคลินิกทั่วไป
- เหมาะสำหรับคนที่กลัวเข็ม
- ข้อจำกัด
- หากเพิ่งมีความเสี่ยงมาไม่นาน อาจยังตรวจไม่พบ (อยู่ในช่วง Window Period)
- หากผลเป็นบวก ต้องตรวจยืนยันซ้ำด้วยเลือดดำ
- เหมาะกับใคร
- ผู้ที่ต้องการตรวจเบื้องต้น
- ผู้ที่อยากรู้ผลเร็ว
- การตรวจสุขภาพทั่วไป
การตรวจเอชไอวีจากเลือดดำ (Venous Blood Test)
- วิธีการตรวจ
- เจาะเลือดจากเส้นเลือดที่แขน
- ส่งตรวจในห้องปฏิบัติการ
- ระยะเวลารู้ผล ตั้งแต่ ไม่กี่ชั่วโมง – 1–3 วัน แล้วแต่สถานพยาบาล
- ชนิดการตรวจที่ใช้บ่อย คือ 4th Generation Test ตรวจทั้ง
- Antigen (p24) → พบเชื้อได้เร็ว
- Antibody → ภูมิคุ้มกันที่ร่างกายสร้างขึ้น
- ทำให้สามารถตรวจพบเชื้อได้เร็วกว่าแบบเดิม
- ข้อดี
- ความแม่นยำสูงมาก
- ใช้เป็นผล ยืนยันทางการแพทย์
- ตรวจพบเชื้อได้เร็วกว่าแบบปลายนิ้ว
- ข้อจำกัด
- ต้องเจาะเลือด
- ต้องรอผล
- เหมาะกับใคร
- ผู้ที่ต้องการผลยืนยันแน่นอน
- ผู้ที่มีผลตรวจเบื้องต้นเป็นบวก
- ผู้ที่เพิ่งมีความเสี่ยงสูง
การตรวจเอชไอวีจากน้ำลาย (Oral Fluid Test)
- วิธีการตรวจ
- ใช้แท่งตรวจป้ายบริเวณเหงือกด้านบน และล่าง
- ไม่ต้องเจาะเลือด
- ระยะเวลารู้ผล ประมาณ 20 นาที
- ข้อดี
- ไม่เจ็บเลย
- เหมาะกับผู้ที่กลัวเข็มมาก
- ใช้ได้ทั้งในสถานพยาบาล และบางชุดตรวจใช้เองที่บ้าน
- ข้อจำกัด
- ความไวต่ำกว่าแบบตรวจเลือดเล็กน้อย
- ตรวจพบเชื้อได้ช้ากว่า (ต้องพ้นระยะฟักตัวนานกว่า)
- หากผลเป็นบวก ต้องตรวจยืนยันด้วยเลือดดำ
- เหมาะกับใคร
- ผู้ที่ไม่สะดวกเจาะเลือด
- การคัดกรองเบื้องต้น
- การตรวจด้วยตนเองที่บ้าน
ความแม่นยำของการตรวจเอชไอวีในปัจจุบัน
เทคโนโลยีการตรวจเอชไอวีในปัจจุบันมีความก้าวหน้าอย่างมาก และให้ผลที่มี ความแม่นยำสูงมาก โดยเฉพาะเมื่อเข้ารับการตรวจหลังพ้นช่วงที่เรียกว่า ระยะฟักตัว (Window Period) ซึ่งเป็นปัจจัยสำคัญที่มีผลต่อความน่าเชื่อถือของผลตรวจ
ระยะฟักตัว คือช่วงเวลาตั้งแต่ร่างกายได้รับเชื้อเอชไอวี จนถึงช่วงที่การตรวจสามารถตรวจพบเชื้อหรือภูมิคุ้มกันได้อย่างชัดเจน ในระยะเริ่มต้น ร่างกายอาจยังสร้างภูมิคุ้มกันไม่มากพอ หรือระดับเชื้อยังต่ำ ทำให้ผลตรวจอาจออกมาเป็นลบได้ ทั้งที่มีการติดเชื้อแล้ว ซึ่งเรียกว่า ผลลบลวง (False Negative)
ดังนั้น การเข้าใจเรื่องระยะฟักตัวจึงช่วยให้
- วางแผนเวลาตรวจได้เหมาะสม
- ลดความสับสนหรือความเข้าใจผิดเกี่ยวกับผลตรวจ
- เพิ่มความมั่นใจในความถูกต้องของผลลัพธ์
ระยะฟักตัวแตกต่างกันตามชนิดของการตรวจ เนื่องจากเทคโนโลยีและสิ่งที่ใช้ตรวจแตกต่างกัน บางวิธีสามารถตรวจพบเชื้อได้เร็วกว่า ขณะที่บางวิธีต้องรอให้ร่างกายสร้างภูมิคุ้มกันในระดับที่ตรวจจับได้ก่อน
| วิธีการตรวจ | ตรวจพบได้เร็วสุดประมาณ |
| เลือดดำ (ชุดตรวจรุ่นที่ 4 – 4th Generation) | ประมาณ 2–4 สัปดาห์หลังมีความเสี่ยง |
| เลือดปลายนิ้ว (Rapid Test) | ประมาณ 3–4 สัปดาห์ขึ้นไป |
| ตรวจจากน้ำลาย | ประมาณ 4–12 สัปดาห์ |
การตรวจเอชไอวีปลอดภัย และเป็นความลับ
หนึ่งในความกลัวที่พบบ่อย คือความกังวลเรื่องความเป็นส่วนตัว แต่การตรวจเอชไอวีในปัจจุบันให้ความสำคัญกับการรักษาความลับของผู้รับบริการอย่างเคร่งครัด
ข้อมูลผลตรวจจะถูกเก็บเป็นความลับ ผู้รับบริการมีสิทธิ์ตัดสินใจว่าจะเปิดเผยข้อมูลกับใคร มีระบบการให้คำปรึกษาเพื่อดูแลด้านจิตใจ
ความปลอดภัยไม่ได้หมายถึงแค่ความปลอดภัยทางกาย แต่รวมถึงความปลอดภัยทางใจด้วย
หากผลตรวจเป็นลบ ต้องทำอย่างไร?
ผลตรวจเอชไอวีเป็นลบ หมายความว่าไม่พบเชื้อ ณ เวลาที่ตรวจ อย่างไรก็ตาม หากเพิ่งมีความเสี่ยงมาไม่นาน อาจจำเป็นต้องตรวจซ้ำตามคำแนะนำ
ผลลบเป็นโอกาสสำคัญในการเริ่มต้นดูแลสุขภาพทางเพศอย่างจริงจัง เช่น การใช้ถุงยางอนามัยอย่างสม่ำเสมอ หรือการพิจารณาการป้องกันเพิ่มเติมในผู้ที่มีความเสี่ยงสูง
หากผลตรวจเป็นบวก ต้องทำอย่างไร?
สำหรับหลายคน ผลบวก คือ สิ่งที่กลัวที่สุด แต่ในยุคปัจจุบัน การติดเชื้อเอชไอวีไม่ใช่จุดจบของชีวิต
ผู้ที่ทราบผล และเข้าสู่การรักษาด้วยยาต้านไวรัสอย่างต่อเนื่อง สามารถมีอายุยืนยาว มีคุณภาพชีวิตที่ดี และไม่แพร่เชื้อให้ผู้อื่นเมื่อควบคุมปริมาณไวรัสได้
การรู้สถานะเร็ว คือ กุญแจสำคัญที่จะเปลี่ยนเอชไอวีจากโรคร้ายแรง ให้กลายเป็นโรคเรื้อรังที่ควบคุมได้
หากผลตรวจเบื้องต้นเป็นบวก จะมีขั้นตอนต่อไปคือ
- ตรวจยืนยันซ้ำด้วยเลือดดำในห้องแล็บ
- หากยืนยันว่าติดเชื้อ จะเข้าสู่ระบบการรักษาด้วยยา ARV
- ผู้ติดเชื้อสามารถมีสุขภาพแข็งแรง และไม่แพร่เชื้อเมื่อกินยาสม่ำเสมอ (U=U)
การตรวจเอชไอวีช่วยป้องกันการแพร่เชื้อในสังคม
การตรวจเอชไอวีไม่ใช่แค่เรื่องส่วนบุคคล แต่เป็นการดูแลสุขภาพของสังคมโดยรวม เมื่อผู้คนรู้สถานะของตนเองมากขึ้น
- การเข้าสู่การรักษาเร็วขึ้น
- อัตราการแพร่เชื้อลดลง
- สังคมมีความเข้าใจ และลดอคติ
การตรวจหนึ่งครั้ง อาจช่วยปกป้องคนได้มากกว่าที่คิด
การตรวจเอชไอวีกับคุณภาพชีวิตในระยะยาว
ผู้ที่ตรวจเอชไอวีอย่างสม่ำเสมอ มักมีคุณภาพชีวิตที่ดีกว่า เพราะสามารถวางแผนการดูแลสุขภาพได้อย่างเหมาะสม
- ไม่ต้องใช้ชีวิตอยู่กับความกังวล
- มีความมั่นใจในความสัมพันธ์
- สามารถตัดสินใจเรื่องสุขภาพได้อย่างมีข้อมูล
การรู้สถานะ คือ อิสรภาพทางใจอย่างหนึ่ง
อ่านบทความอื่น ๆ เพิ่มเติม
การตรวจเอชไอวี คือก้าวแรกที่สำคัญในการหยุดความกลัว และเริ่มต้นการดูแลสุขภาพอย่างแท้จริง ปัจจุบันการตรวจทำได้ง่าย รู้ผลเร็ว ปลอดภัย และเป็นความลับ
ไม่ว่าผลจะเป็นอย่างไร การรู้สถานะช่วยให้คุณมีทางเลือก มีการดูแลที่เหมาะสม และมีคุณภาพชีวิตที่ดีขึ้น เอชไอวีไม่ใช่จุดจบ แต่คือจุดเริ่มต้นของการดูแลสุขภาพด้วยความเข้าใจ
หยุดความกลัวด้วยการรู้สถานะ เพราะความรู้ คือพลังที่แท้จริงของการมีชีวิตอย่างมั่นใจ และปลอดภัย
เอกสารอ้างอิง
- World Health Organization (WHO). HIV testing services: what you need to know. แนวทางและข้อมูลการตรวจเอชไอวี ความปลอดภัย และการเข้าถึงบริการ. [ออนไลน์] เข้าถึงได้จาก https://www.who.int/teams/global-hiv-hepatitis-and-stis-programmes/hiv/testing-diagnostics
- Centers for Disease Control and Prevention (CDC). HIV Testing. Comprehensive information on HIV testing methods, accuracy, and window period. [ออนไลน์] เข้าถึงได้จาก https://www.cdc.gov/hiv/testing/index.html
- UNAIDS. HIV testing and knowing your status. Global perspective on the importance of HIV testing and early diagnosis. [ออนไลน์] เข้าถึงได้จาก https://www.unaids.org/en/topic/testing
- กรมควบคุมโรค กระทรวงสาธารณสุขแห่งประเทศไทย. ความรู้เรื่องเอชไอวี/เอดส์ และการตรวจหาเชื้อเอชไอวีในประเทศไทย. [ออนไลน์] เข้าถึงได้จาก https://ddc.moph.go.th
- Thai Red Cross AIDS Research Centre. HIV testing, U=U, and access to prevention and treatment information in Thailand. [ออนไลน์] เข้าถึงได้จาก https://www.trcarc.org