ในสังคมไทย และทั่วโลก หลายคนยังคงสับสนระหว่างคำว่า HIV และ AIDS ซึ่งมักถูกใช้แทนกันไปมาโดยไม่ถูกต้อง ความสับสนนี้ไม่เพียงส่งผลต่อการสื่อสารด้านสุขภาพเท่านั้น แต่ยังอาจนำไปสู่การตีตรา การเลือกปฏิบัติ และการเข้าใจผิดเกี่ยวกับการป้องกัน และการรักษาโรคอีกด้วย ความจริงแล้ว HIV และ AIDS ไม่ใช่สิ่งเดียวกัน แต่มีความสัมพันธ์กันอย่างใกล้ชิด
การเจาะลึกความแตกต่างระหว่าง HIV (Human Immunodeficiency Virus) และ AIDS (Acquired Immunodeficiency Syndrome) รวมถึงอธิบายพัฒนาการของโรค กลไกการติดเชื้อ แนวทางรักษา และป้องกัน เพื่อสร้างความเข้าใจที่ถูกต้อง และลดความเข้าใจผิดในสังคม

HIV คืออะไร?
HIV คือ เชื้อไวรัสที่ทำลายระบบภูมิคุ้มกันของมนุษย์ โดยเฉพาะเซลล์เม็ดเลือดขาวชนิด CD4 ที่มีหน้าที่หลักในการป้องกันเชื้อโรค เมื่อจำนวน CD4 ลดลงอย่างต่อเนื่อง ร่างกายจะอ่อนแอ และติดเชื้อฉวยโอกาสได้ง่าย หากไม่ได้รับการรักษา เชื้อ HIV จะค่อย ๆ พัฒนาไปสู่ภาวะเอดส์ในที่สุด
HIV มี 2 สายพันธุ์หลัก คือ HIV-1 และ HIV-2 โดย HIV-1 พบมากที่สุดทั่วโลก ส่วน HIV-2 พบมากในทวีปแอฟริกาบางพื้นที่ การติดต่อเกิดขึ้นจากการมีเพศสัมพันธ์โดยไม่ป้องกัน การใช้เข็มฉีดยาร่วมกัน การรับเลือดที่มีเชื้อ และการถ่ายทอดจากแม่สู่ลูก
AIDS คืออะไร?
AIDS ย่อมาจาก Acquired Immunodeficiency Syndrome เป็นระยะท้ายของการติดเชื้อ HIV เมื่อระบบภูมิคุ้มกันถูกทำลายอย่างรุนแรงจนไม่สามารถต่อสู้กับเชื้อโรคได้อีกต่อไป ผู้ป่วยในระยะเอดส์มักมีจำนวน CD4 ต่ำกว่า 200 เซลล์/ไมโครลิตร และมักพบโรคฉวยโอกาสหรือมะเร็งบางชนิดร่วมด้วย เช่น วัณโรคปอด ปอดอักเสบจากเชื้อรา มะเร็งคาโปซีซาร์โคมา
ดังนั้น HIV เป็นเชื้อไวรัส ส่วน AIDS เป็นภาวะหรือกลุ่มอาการที่เกิดจากการที่ร่างกายถูกทำลายโดยเชื้อนี้เป็นเวลานาน
ความแตกต่างระหว่าง HIV และ AIDS
HIV (Human Immunodeficiency Virus) คือ เชื้อไวรัส ที่เข้าสู่ร่างกายแล้วจู่โจมระบบภูมิคุ้มกัน โดยเฉพาะเซลล์เม็ดเลือดขาวชนิด CD4 ทำให้จำนวน CD4 ค่อย ๆ ลดลง หากไม่รักษา ภูมิคุ้มกันจะอ่อนแอลงเรื่อย ๆ
AIDS (Acquired Immunodeficiency Syndrome) คือ ภาวะ/กลุ่มอาการ ระยะท้ายของการติดเชื้อ HIV เมื่อภูมิคุ้มกันถูกทำลายมากจนเกิดการติดเชื้อฉวยโอกาสหรือมะเร็งบางชนิดง่าย เกณฑ์ทางคลินิกที่ใช้กัน
ทั่วไปคือ
- จำนวน CD4 < 200 เซลล์/ไมโครลิตร หรือ
- มี โรคฉวยโอกาส/มะเร็งที่เข้าเกณฑ์เอดส์ (เช่น PCP, วัณโรคระยะแพร่กระจาย, คาโปซีซาร์โคมา ฯลฯ)
ประเด็นสำคัญที่มักเข้าใจผิด และควรย้ำให้ชัด
- HIV ≠ AIDS: ติดเชื้อ HIV ไม่ได้แปลว่าจะอยู่ในระยะเอดส์ทันที
- การรักษาด้วยยาต้านไวรัส (ART) อย่างสม่ำเสมอทำให้ไวรัสถูกกดต่ำจน ตรวจไม่พบ (undetectable) ระบบภูมิคุ้มกันฟื้นตัว ผู้ติดเชื้อสามารถมีชีวิตยืนยาวใกล้เคียงคนทั่วไป และ ไม่จำเป็นต้องเข้าสู่ระยะเอดส์
- เมื่อไวรัสถูกกดจนตรวจไม่พบตามเกณฑ์ที่สม่ำเสมอ หลักการ U=U (Undetectable = Untransmittable) ชี้ว่าโอกาสแพร่เชื้อทางเพศสัมพันธ์แทบเป็นศูนย์
สรุป: HIV คือเชื้อ ส่วน AIDS คือสภาวะปลายของโรค การตรวจพบเร็ว และเริ่ม ART เร็วคือกุญแจป้องกันการดำเนินโรคสู่เอดส์
ระยะของการติดเชื้อเอชไอวี
การติดเชื้อ HIV มีพลวัตที่ชัดเจน และแบ่งได้เป็น 3 ระยะหลัก โดยแต่ละระยะมีลักษณะของ ปริมาณไวรัส (Viral load) และ จำนวน CD4 ต่างกัน
ระยะที่ 1: การติดเชื้อเฉียบพลัน (Acute HIV infection)
ช่วงเวลา: โดยมาก 2–4 สัปดาห์ หลังรับเชื้อ
ลักษณะเด่น
- Viral load สูงมาก ร่างกายยังไม่ทันสร้างภูมิคุ้มกัน จึงแพร่เชื้อได้ง่าย
- อาการอาจคล้ายไข้หวัดใหญ่/โมโนนิวคลิโอซิส: ไข้ เจ็บคอ ต่อมน้ำเหลืองโต ปวดเมื่อย ผื่น อ่อนเพลีย หรือ ไม่มีอาการเลย
- ผลตรวจแบบแอนติบอดีล้วน ๆ อาจยัง ลบปลอม ในช่วงต้น เพราะร่างกายยังไม่สร้างภูมิครบ จำเป็นต้องเลือกการตรวจที่เหมาะสมกับ ช่วงเวลาหลังเสี่ยง
ระยะที่ 2: ระยะไม่แสดงอาการ (Chronic/Clinical latency)
ช่วงเวลา: ยาวได้หลายปี หากไม่รักษา
ลักษณะเด่น
- ผู้ติดเชื้อมักไม่มีอาการ แต่ไวรัสยังคงแบ่งตัวในระดับต่ำถึงปานกลาง
- CD4 ค่อย ๆ ลดลง ทีละน้อย หากไม่รับ ART
- หากรับ ART อย่างสม่ำเสมอ จะกดไวรัสให้ต่ำจนตรวจไม่พบ และคงระดับ CD4 ไว้ได้ ทำให้มีสุขภาพแข็งแรงต่อเนื่อง
ระยะที่ 3: ภาวะเอดส์ (AIDS)
เกณฑ์เข้าสู่ระยะเอดส์
- CD4 < 200 เซลล์/ไมโครลิตร หรือ
- มีโรคฉวยโอกาส/มะเร็งจำเพาะที่เข้าเกณฑ์เอดส์
ลักษณะเด่น: - ภูมิคุ้มกันอ่อนแอ ติดเชื้อฉวยโอกาสได้ง่าย เจ็บป่วยบ่อย และรุนแรง
- การรักษายังได้ผล: การเริ่ม ART แม้ในระยะนี้ก็ช่วยให้ไวรัสลดลง ภูมิคุ้มกันฟื้นตัว และลดอัตราป่วยตายได้
แกนสำคัญ: ตรวจเร็ว → เริ่ม ART เร็ว → ไม่พัฒนาเป็นเอดส์
การวินิจฉัย และการตรวจหาเชื้อเอชไอวี
เป้าหมาย คือ ให้รู้สถานะให้ชัดเจนที่สุดโดยเร็ว เพื่อเริ่ม ART ทันท่วงที และป้องกันการแพร่เชื้อ การเลือกชนิดการตรวจควรอิง ช่วงเวลาหลังเหตุเสี่ยง (window period) และจุดประสงค์ของการตรวจ
ประเภทการตรวจหลัก
- การตรวจแอนติบอดี (Antibody test)
- ตรวจหาภูมิคุ้มกันที่ร่างกายสร้างต่อต้าน HIV
- วิธีที่พบได้: ชุดตรวจแบบแยงนิ้ว/น้ำลาย (self-test/point-of-care) และตรวจเลือดที่ห้องแล็บ
- โดยทั่วไปให้ผลบวกได้ภายใน 3–12 สัปดาห์ หลังติดเชื้อ ทั้งนี้ขึ้นกับชนิดชุดตรวจ
- เหมาะกับคัดกรองทั่วไป แต่ในระยะ เฉียบพลัน อาจยังลบปลอม
- การตรวจแบบผสมแอนติเจน/แอนติบอดี รุ่นที่ 4 (Ag/Ab combination, 4th generation)
- ตรวจได้ทั้ง แอนติเจน p24 (ส่วนประกอบไวรัส) และ แอนติบอดี
- ตรวจพบได้เร็วกว่าแอนติบอดีล้วน โดยทั่วไปภายในราว 2–6 สัปดาห์ หลังรับเชื้อ
- เป็นมาตรฐานคัดกรองในสถานพยาบาลจำนวนมาก เพราะไวต่อระยะต้นกว่าการตรวจภูมิล้วน
- การตรวจสารพันธุกรรมของไวรัส (Nucleic Acid Test: NAT)
- ตรวจ RNA ของไวรัส โดยตรง จึงพบได้เร็วสุด บางครั้งเร็วภายใน 1–2 สัปดาห์ หลังสัมผัสเสี่ยง
- เหมาะกับกรณีสงสัยระยะเฉียบพลัน หรือจำเป็นต้องรู้ผลเร็วมาก (เช่น เลือดผู้บริจาค/คู่ครรภ์ความเสี่ยงสูง)
- ราคาสูงกว่าวิธีอื่น จึงมักใช้ตามข้อบ่งชี้
หลัการอ่านผล และยืนยันผล
- ตรวจคัดกรอง บวก ต้องมี การทดสอบยืนยัน (confirmatory) ตามอัลกอริทึมมาตรฐาน (เช่น ทดสอบซ้ำด้วยวิธีต่างชนิด หรือใช้ NAT)
- หากผล ลบ แต่มีเหตุเสี่ยงในช่วง window period ให้แพทย์นัด ตรวจซ้ำ ตามช่วงเวลาที่เหมาะสม (เช่น 4–6 สัปดาห์ และ/หรือ 3 เดือน แล้วแต่ชนิดการทดสอบ)
การตรวจด้วยตนเอง (HIV self-testing)
- ช่วยให้เข้าถึงการตรวจได้ง่ายขึ้น สะดวก และเป็นส่วนตัว
- หากผล บวก ต้องไปตรวจยืนยันในสถานพยาบาล
- หากผล ลบ แต่เพิ่งมีเหตุเสี่ยงไม่นาน ควร ตรวจซ้ำตามช่วงเวลา ที่ระบุในคู่มือชุดตรวจ
หลังรู้ผล: เชื่อมต่อการรักษา และการป้องกัน
- ผลบวก (ผู้ติดเชื้อ): ควร เริ่ม ART โดยเร็ว (ปัจจุบันแนวทางจำนวนมากแนะนำเริ่มทันที/วันเดียวกันเมื่อพร้อม) เพื่อกดไวรัส ฟื้น CD4 และลดการแพร่เชื้อ
- ผลลบ (ยังไม่ติดเชื้อ): หากมีพฤติกรรมเสี่ยงต่อเนื่อง ควรปรึกษาเรื่อง PrEP (ยาป้องกันก่อนสัมผัส) และแนวทางป้องกันอื่น ๆ รวมถึง PEP (ยาป้องกันหลังสัมผัส) ภายใน 72 ชั่วโมง เมื่อเกิดเหตุเสี่ยงเฉียบพลัน
ประเด็นคุณภาพ และความเป็นส่วนตัว
- เลือกสถานที่ตรวจที่ใช้ ชุดตรวจมาตรฐาน ผ่านการรับรอง
- รักษาความลับ และสิทธิผู้รับบริการ (consent, counseling ก่อน–หลังตรวจ)
- เข้าถึงบริการติดตาม (adherence support, viral load monitoring) อย่างต่อเนื่อง

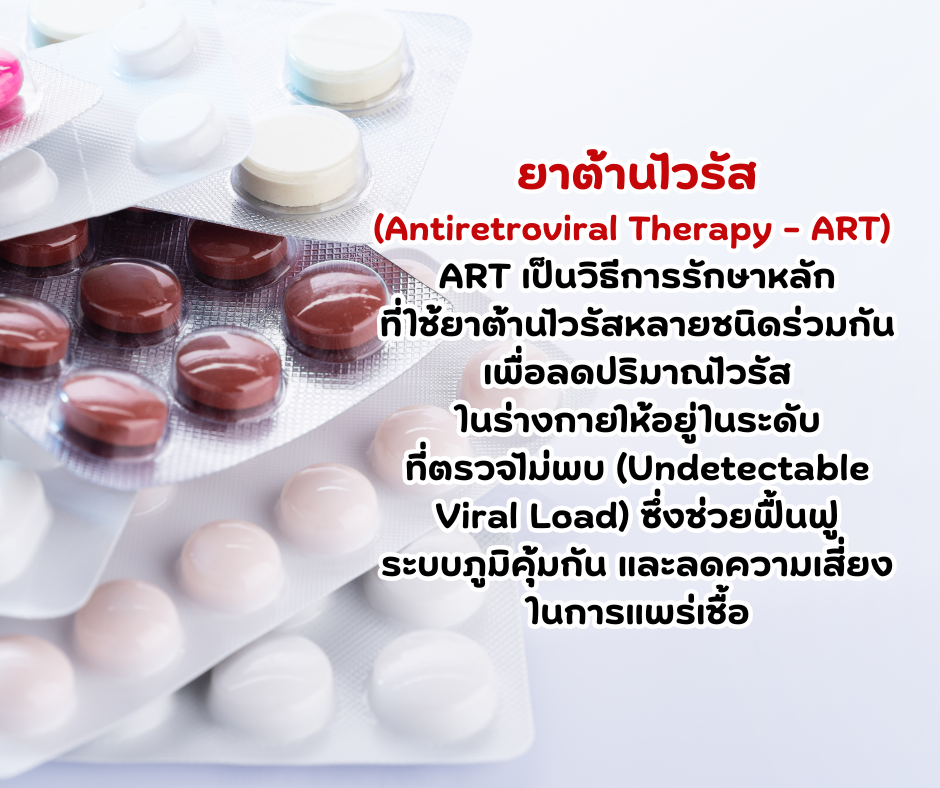
การรักษาการติดเชื้อเอชไอวี
หลักการรักษาปัจจุบัน: แม้ยังไม่มียาที่ทำให้หายขาด แต่การรักษาด้วยยาต้านไวรัส (ART) สามารถกดปริมาณไวรัสให้ต่ำจน ตรวจไม่พบ (undetectable) ได้อย่างยั่งยืน ส่งผลให้ภูมิคุ้มกันฟื้นตัว ลดการป่วยจากโรคฉวยโอกาส และลดการแพร่เชื้อผ่านเพศสัมพันธ์ได้ใกล้ศูนย์ (แนวคิด U=U: Undetectable = Untransmittable เมื่อควบคุมได้ต่อเนื่อง)
เริ่มยาเร็วที่สุด: แนะนำให้เริ่ม ART ทันทีที่วินิจฉัยได้ ไม่ต้องรอ CD4 ลด ช่วยลดการอักเสบเรื้อรังของร่างกาย ปกป้องอวัยวะระยะยาว และลดโอกาสแพร่เชื้อให้ผู้อื่น
- สูตรยามาตรฐานยุคใหม่
- แนวโน้มคือสูตร วันละครั้ง ที่ประกอบด้วยยาอย่างน้อย 2–3 ตัวในเม็ดเดียว โดยมักมียากลุ่ม Integrase inhibitors (เช่น Dolutegravir หรือ Bictegravir) ร่วมกับยากลุ่ม NRTIs (เช่น TDF/TAF + FTC/3TC) ซึ่งออกฤทธิ์แรง คงระดับดี และผลข้างเคียงโดยรวมต่ำ
- ในบางกรณีอาจพิจารณาสูตร สองยาตัว (เช่น Dolutegravir/3TC) ภายใต้เงื่อนไขที่เหมาะสม (ไม่มีดื้อยา/ไม่มีไวรัสตับบีร่วม ฯลฯ)
- ทางเลือก ยาฉีดออกฤทธิ์ยาว (เช่น cabotegravir + rilpivirine แบบฉีดตามรอบ) มีใช้ในบางประเทศ/บางสถานพยาบาล เหมาะกับผู้ที่ควบคุมไวรัสได้แล้ว และต้องการลดภาระการกินยา แต่ต้องประเมินความเหมาะสมเป็นรายคน
- การติดตามผล และความสม่ำเสมอในการกินยา
- ตรวจ Viral load เป็นระยะจนกว่าจะ ตรวจไม่พบ และตรวจต่อเนื่องเพื่อเฝ้าระวังการเด้งกลับ
- ตรวจ CD4 ตามความเหมาะสมเพื่อประเมินสภาวะภูมิคุ้มกัน
- เน้น การกินยาตรงเวลา ทุกวัน ลดโอกาสเกิดการดื้อยา หากลืมบ่อยให้วางแผนเตือน (เช่น ตั้งนาฬิกา/ใช้กล่องยา)
- ทบทวน ปฏิกิริยาระหว่างยา (เช่น ยาลดกรด/สมุนไพรบางชนิด) และติดตามผลข้างเคียง (เช่น คลื่นไส้ เวียนหัว ระดับไขมัน/น้ำตาล/การทำงานไต-ตับ) เพื่อปรับแผน
- เมื่อมีการดื้อยา
- ทำการตรวจ Genotypic resistance เพื่อปรับสูตรยาให้เหมาะกับรูปแบบการดื้อ
- ให้ความสำคัญกับการสนับสนุนด้านพฤติกรรม (adherence counseling) ลดโอกาสเกิดดื้อซ้ำ
- ผลลัพธ์ระยะยาว
- ผู้ที่รักษาต่อเนื่อง และคุมไวรัสได้ จะมี อายุคาดเฉลี่ยใกล้เคียงคนทั่วไป ทำงาน เรียน และใช้ชีวิตได้ตามปกติ
- หญิงตั้งครรภ์ที่คุมไวรัสได้ดี และได้รับการดูแลตามแนวทาง จะช่วยลดการถ่ายทอดจากแม่สู่ลูกได้อย่างมาก
การป้องกันการติดเชื้อเอชไอวี
- ถุงยางอนามัย: ใช้ทุกครั้งที่มีเพศสัมพันธ์ และใช้ถูกวิธี เลือกขนาดพอดี ตรวจวันหมดอายุ ใช้สารหล่อลื่นที่เหมาะกับชนิดถุงยาง เพื่อลดการแตก/หลุด
- ไม่ใช้เข็มร่วมกัน: หลีกเลี่ยงการใช้เข็มฉีดยา/อุปกรณ์เสพร่วมกันทุกชนิด หากจำเป็นให้เข้าถึงบริการ เข็มสะอาด และการบำบัดทดแทนตามมาตรฐาน
- การตรวจคัดกรองเชิงรุก
- ตรวจ HIV ตามความเสี่ยง เช่น ทุก 3–6 เดือนสำหรับผู้ที่มีคู่นอนหลายคน/ไม่สม่ำเสมอในการป้องกัน
- ตรวจเลือดก่อนบริจาค/ก่อนตั้งครรภ์ เพื่อการดูแลที่เหมาะสมตั้งแต่ต้น
- PrEP (Pre-Exposure Prophylaxis)
- การรับประทานยาป้องกันล่วงหน้าสำหรับคนที่ยังไม่ติดเชื้อแต่มีความเสี่ยง เช่น TDF/FTC แบบรายวัน (และ On-demand สำหรับบางกลุ่มเฉพาะตามแนวทาง) หรือ ยาฉีด cabotegravir ออกฤทธิ์ยาว ในบางพื้นที่
- ต้อง ตรวจ HIV ก่อนเริ่ม และติดตามตามรอบ เพื่อความปลอดภัยและประสิทธิผลสูงสุด
- PEP (Post-Exposure Prophylaxis)
- การกินยาหลังสัมผัสความเสี่ยง ควรเริ่ม ภายใน 72 ชั่วโมง และกินต่อเนื่อง 28 วัน พร้อมการติดตามตรวจตามช่วงเวลาที่กำหนด
- เหมาะกับเหตุการณ์ฉุกเฉิน เช่น ถุงยางแตก มีเพศสัมพันธ์ไม่ป้องกันโดยไม่ได้ตั้งใจ หรือสัมผัสเลือด/ของเหลวที่มีความเสี่ยง
- Treatment as Prevention (TasP / U=U): ผู้ติดเชื้อที่ใช้ ART จนไวรัส ตรวจไม่พบ อย่างต่อเนื่อง ไม่มีการแพร่เชื้อทางเพศสัมพันธ์ ตามหลักฐานปัจจุบัน จึงเป็นกลยุทธ์สำคัญทั้งเพื่อสุขภาพตนเอง และการป้องกันในชุมชน
- ปัจจัยสนับสนุนอื่น ๆ
- ลด/หลีกเลี่ยงแอลกอฮอล์ และสารเสพติดที่ทำให้ ตัดสินใจเสี่ยง
- ฉีดวัคซีนที่จำเป็น (เช่น ไวรัสตับอักเสบบี) และตรวจคัดกรองโรคติดต่อทางเพศสัมพันธ์อื่น ๆ เป็นระยะ เพราะการอักเสบจากโรคเหล่านี้เพิ่มโอกาสติด/แพร่เชื้อ
ความเชื่อผิด ๆ เกี่ยวกับ HIV และ AIDS
HIV และ AIDS คือโรคเดียวกัน – ไม่จริง
- HIV คือเชื้อไวรัส; AIDS คือภาวะท้ายของการติดเชื้อเมื่อภูมิคุ้มกันทรุดต่ำมาก ผู้ติดเชื้อจำนวนมาก ไม่เข้าสู่เอดส์เลย หากได้ ART ต่อเนื่อง
ติด HIV = ต้องเสียชีวิตเร็ว – ไม่จริง
- ด้วย ART รุ่นใหม่ ผู้ติดเชื้อที่คุมไวรัสได้ มี อายุคาดเฉลี่ยใกล้เคียงคนทั่วไป หากดูแลสุขภาพเหมาะสม
HIV ติดต่อผ่านการกอด จับมือ ใช้แก้ว/ช้อน/ห้องน้ำร่วมกัน – ไม่จริง
- HIV ไม่แพร่ผ่านการสัมผัสทั่วไป เหงื่อ น้ำลาย น้ำตา หรือยุง/แมลง
- การจูบแบบทั่วไปไม่ทำให้ติด ยกเว้นมีเลือดออกในปากทั้งสองฝ่าย (ความเสี่ยงยังจัดว่าต่ำมาก)
ตรวจครั้งเดียวพอ – ไม่จริง
- มีช่วง window period ก่อนร่างกายสร้างสารชี้เป้าเพียงพอ จึงควรตรวจตามรอบที่เหมาะสมหลังเหตุเสี่ยง และตรวจซ้ำตามคำแนะนำ
กินยาไม่ตรงเวลาก็ไม่เป็นไร – ไม่จริง
- การลืมยาบ่อยทำให้ ไวรัสดื้อยา คุมไม่ได้ เสี่ยงเอดส์ และแพร่เชื้อได้สูงขึ้น ต้องวางระบบเตือน และขอคำปรึกษาหากมีปัญหาในการกินยา
คุมไวรัสไม่พบแล้ว หยุดถุงยางได้เสมอ – ไม่เสมอไป
- U=U ป้องกันการแพร่เชื้อ HIV ทางเพศสัมพันธ์ แต่ ไม่ป้องกันโรคติดต่อทางเพศสัมพันธ์อื่น ๆ ถุงยางยังสำคัญ โดยเฉพาะในความสัมพันธ์ที่ยังไม่แน่ชัด/มีคู่อื่น หรืออยู่ระหว่างเฝ้าติดตาม viral load
อ่านบทความอื่น ๆ เพิ่มเติม
- ดูแลสุขภาพจิตผู้ติดเชื้อเอชไอวี ป้องกันภาวะซึมเศร้าได้อย่างไร?
- HIV ไม่ใช่จุดจบ แนวทางการรักษายุคใหม่เพื่อชีวิตที่ใช้ได้อย่างปกติ
HIV และ AIDS ไม่ใช่สิ่งเดียวกัน HIV คือเชื้อไวรัสที่ทำลายระบบภูมิคุ้มกัน ส่วน AIDS คือภาวะที่เกิดขึ้นเมื่อภูมิคุ้มกันถูกทำลายอย่างหนัก การเข้าใจความแตกต่างนี้จะช่วยลดความเข้าใจผิดในสังคม เพิ่มโอกาสให้ผู้ติดเชื้อเข้าถึงการตรวจ และการรักษาได้ทันท่วงที และนำไปสู่คุณภาพชีวิตที่ดีขึ้น
เอกสารอ้างอิง
- World Health Organization (WHO). HIV/AIDS Key Facts. [ออนไลน์] เข้าถึงได้จาก: https://www.who.int/news-room/fact-sheets/detail/hiv-aids
- UNAIDS. Global HIV & AIDS statistics — Fact sheet. [ออนไลน์] เข้าถึงได้จาก: https://www.unaids.org/en/resources/fact-sheet
- AIDSinfo. Difference between HIV and AIDS. [ออนไลน์] เข้าถึงได้จาก: https://clinicalinfo.hiv.gov/en/basics/what-hiv-aids
- กรมควบคุมโรค กระทรวงสาธารณสุข. เอชไอวีและเอดส์: ข้อมูลพื้นฐาน. [ออนไลน์] เข้าถึงได้จาก: https://ddc.moph.go.th
- มูลนิธิเพื่อการพัฒนาเอดส์ (ADF Thailand). ความรู้เกี่ยวกับเอชไอวี/เอดส์. [ออนไลน์] เข้าถึงได้จาก: https://adf.or.th